Впрочем, на фоне физиологического снижения иммунитета при беременности этой меры зачастую бывает недостаточно. Многие будущие мамы при изменении баланса гормонов начинают страдать от молочницы или других патологий, вызываемых условно-патогенными микроорганизмами.
На этом фоне в мазке отмечается повышенное содержание лейкоцитов. Часто концентрация таких клеток во влагалище у беременных превышает показатель нормы – до 10 шт. в одном поле зрения.
- Если содержание их не более 15-20, и будущая мама не испытывает никаких признаков патологии, а остальные показатели мазка в норме — волноваться не следует.
При этом важно отметить, что концентрация лейкоцитов в уретре и шейке матки изменяться не должна. Нормы этих показателей те же, что и для небеременных женщин. Повышенные лейкоциты в уретре – признак ее воспаления. Это состояние требует диагностики и лечения.
После оплодотворения в организме у женщины происходит целый ряд изменений. Стимулируется выработка женских гормонов – эстрогена и прогестерона. Они способствуют образованию эпителиальных клеток, в который синтезируется гликоген. За счет этого во влагалище беременной женщины размножаются лактобактерии, а среда становится еще более кислой, что препятствует появлению различного рода инфекций и воспалений.
Однако нередко происходит снижение иммунитета, поэтому из-за гормонального дисбаланса появляется молочница и другие заболевания. В результате этого наблюдаются повышенные лейкоциты в шейке матки. Обычно наблюдается увеличение их уровня на 10 штук. Допускается также их увеличение на 15-20, если при этом нет других признаков патологического процесса в организме. А вот повышенное количество лейкоцитов в уретре недопустимо – такое состояние является проявлением патологического процесса.
Незначительный лейкоцитоз в мазке у беременной женщины считается вариантом нормы. Значения показателя не должны превышать более 20-25 белых кровяных телец в поле зрения микроскопа. Подобное состояние объясняются тем, что после зачатия у женщины значительно перестраивается гормональный фон, отмечается активная выработка женских половых гормонов.
Однако нередко женщины интересуются – от чего могут быть сильно повышены лейкоциты в гинекологическом мазке у женщины в положении? Причины аналогичны небеременным пациенткам и могут быть результатом воспалительного процесса, молочницы или онкопатологии.
Чем же опасно повышение лейкоцитов для пациентки в положении? Не исключено быстрое распространение возбудителя заболевания из влагалища в шейку матки, а после и в её полость. В результате чего происходит заражение околоплодных вод и ребёнка, что может привести к самопроизвольному аборту.
О методе диагностики
- Посев мазка «на микрофлору».
- Мазок «на цитологию».
- ИФА- и ПИФ-диагностика.
- ПЦР-диагностика.
- Выявление антител в крови.
- В некоторых случаях биопсия.
- Консультация терапевта (врачей других специальностей).
Забор биоматериала для исследования осуществляется врачом в специальном гинекологическом кресле при помощи стерильного инструментария. После введения гинекологического зеркала, с задней стенки влагалища (V) берётся биоматериал для исследования при помощи цитощётки, с поверхности шейки матки (С) – шпателем Эйра, а из уретры (U) – ложкой Фолькмана.
Определение уровня лейкоцитов осуществляется методом микроскопии. В лаборатории под микроскопом исследуется окрашенный по Граму и фиксированный (убитые клетки) мазок с целью подсчёта числа условно-патогенных бактерий и белых кровяных телец. Кроме того, визуально определяется наличие атипичных клеток, характерных для онкопатологии.
Срок исполнения анализа зависит от загруженности лаборатории, но в среднем не превышает 1 суток, без учёта дня взятия биоматериала.
Как подготовиться?
Подготовка к взятию биоматериала для исследования включает следующие правила:
- ограничение сексуальной жизни на 2-3 суток;
- за 2 суток исключается применение вагинальных медикаментозных препаратов, а также спринцевания;
- 2-3 часа воздержания от мочеиспускания;
- с момента окончания менструации должно пройти не менее 2 суток. Предпочтительный срок для исследования – перед началом месячных;
- гигиенические процедуры проводятся вечером и исключают применение мыла и геля.
Если у женщины выявлено повышение числа лейкоцитов в мазке, необходимо установить причину, спровоцировавшую такое явление. Обычно увеличение числа белых кровяных телец сопровождается ростом условно-патогенной микрофлоры, что позволяет сразу заподозрить то или иное заболевание. Однако на практике возрасти могут только лейкоциты, а специфические возбудители отсутствовать.
В этой ситуации гинеколог направит женщину на повторную сдачу мазка, выбрав наиболее удачный день менструального цикла и порекомендовав правильно подготовиться к сдаче анализа. Если в повторном мазке наблюдается увеличение числа белых кровяных телец, проводится расширенное обследование. Может быть выполнена:
- ПЦР на половые инфекции. Метод позволяет выявить скрытые заболевания, которые могут не проявлять себя клинически, однако способны привести к бесплодию.
- Кольпоскопия. Исследование представляет собой осмотр шейки матки под многократным увеличением. Метод позволяет выявить лейкоплакию, дисплазию или онкологические заболевания на начальной стадии.
- УЗИ органов малого таза. Спровоцировать повышение числа лейкоцитов могут различные опухолевые образования, которые удастся диагностировать при помощи ультразвукового исследования.
На основании полученных данных врач может направить пациентку к смежным специалистам. Так, если у женщины наблюдается присутствие избыточного веса, заболевания щитовидной железы или сахарного диабета, потребуется консультация эндокринолога. При выявлении заболеваний мочевыводящей системы направляют к нефрологу.
Терапия напрямую зависит от причины, спровоцировавшей повышение числа лейкоцитов. Чаще всего их рост происходит в результате воспаления. В этой ситуации может быть проведено местное или общее лечение. В первую категорию входит проведение лечебных спринцеваний. Курс короткий. Его продолжительность обычно не превышает 4-5 дней.
- Посев мазка «на микрофлору».
- Мазок «на цитологию».
- ИФА- и ПИФ-диагностика.
- ПЦР-диагностика.
- Выявление антител в крови.
- В некоторых случаях биопсия.
- Консультация терапевта (врачей других специальностей).
Подготовка к процедуре
Анализ берут в первые дни после завершения менструации или перед ее наступлением, однако, в экстренных случаях соскоб делают в любое время. Какие правила нужно соблюдать при подготовке? Женщина должна:
- отказаться от интимных контактов за трое суток до взятия пробы;
- отказаться от приема любых медикаментов за неделю до анализов — мочегонных средств в том числе;
- отказаться от использования гигиенических средств для омывания половых органов за двое суток — следует подмываться только теплой водой;
- воздерживаться от мочеиспускания в течение трех часов до сдачи пробы.
Также нельзя проводить спринцевание за пару дней до сдачи мазка. На прием к врачу нужно надеть свежее белье из чистого хлопка, половые органы нужно омыть теплой водой без гигиенических средств. В случае утренней дефекации следует протереть промежность антибактериальной салфеткой.
Анализы готовы примерно через 2-3 дня. В платных клиниках результат можно получить через несколько часов. Если в анализах обнаружат повышенное число белых кровяных телец, назначают диагностику на скрытое заболевание.
Показания для сдачи анализа
При отсутствии жалоб у женщины среди показаний к проведению анализа выделяют:
- ежегодный профилактический осмотр;
- постановка на учет по беременности;
- 18, 30, 36, 40 недель гестационного срока;
- эрозия шейки матки;
- эктопия шейки матки;
- эктропион шейки матки;
- дисплазия шейки матки;
- культя шейки матки после оперативного вмешательства.
При наличии жалоб мазок на исследование берется при:
- изменении цвета или консистенции влагалищных выделений;
- появлении неприятного запаха выделений;
- нарушении акта мочеиспускания в виде дискомфорта, болей;
- зуде в области гениталий;
- чувстве жжения;
- болезненных ощущениях внизу живота;
- дискомфорте или болях во время полового акта;
- изменениях характера выделений или дискомфорте на фоне приема медикаментозных препаратов.
Мазок на флору в норме при наличии у женщины жалоб берется при первой явке в женскую консультацию. Во время беременности вагинальный осмотр и взятие мазка выполняются при наличии показаний чаще.
- профилактический осмотр
- подтверждение беременности и постановка на учет
- культя шейки детородного органа после хирургического лечения
- дисплазия
Специалист может назначить проведение исследования в следующих ситуациях:
- специфические выделения из влагалища
- дискомфортные ощущения при акте мочеиспускания
- выраженная боль внизу живота
- изменение консистенции и цвета выделения из половых органов
- зуд и жжение в области паха
- дискомфорт при половой близости
- нарушение менструального цикла
- продолжительный прием антибактериальных препаратов
- первый триместр беременности
- длительное лечение гормонами
Мазок на флору всегда проводится после излечения от гинекологических патологий и при наступлении беременности
Для получения точных и достоверных результатов исследования необходимо соблюдение некоторых правил. Перед исследованием рекомендуется:
- в течение двух суток до исследования на флору отказаться от половых связей
- в течение 24 часов перед анализом не пользоваться вагинальными суппозиториями и различными кремами
- последнее мочеиспускание перед походом к врачу должно быть за несколько часов до процедуры
- после завершения антибактериального лечения должно пройти минимум 10-14 суток
- не разрешается за двое суток до анализа проводить процедуру спринцевания
- в день исследования нельзя проводить процедуру подмывания с применением любых средств для интимной гигиены
Мазок на флору не рекомендуется проводить в день менструации. Лучше всего посещать врача в первые несколько суток после месячных либо перед их началом.
Мазок на флору выполняется в следующей последовательности:
- пациентка располагается в гинекологическом кресле
- специалистом вводятся во влагалище гинекологические зеркала, и выполняется обнажение шейки
- проводится забор слизи из шейки детородного органа, влагалища, уретры на флору
- материал тонким слоем наносится на подготовленное стекло под условными обозначениями: U, С и V
После высыхания стекол их отправляют на исследование в лабораторию. Специальными красителями проводится окрашивание материала, а врач осматривает его под микроскопом. В ходе исследования подсчитываются концентрация белых кровяных клеток и иные условно-патогенные и патогенные бактерии.
Мазок на флору берут в профилактических целях и для постановки диагноза при заболеваниях. Гинеколог может выписать направление на сдачу анализов в следующих случаях:
- патологический характер выделений из влагалища;
- болезненные ощущения внизу живота;
- болезненные ощущение при мочеиспускании;
- патология менструального цикла;
- первый триместр беременности;
- длительный курс гормональной терапии;
- длительное лечение антибиотиками.
Гинекологический мазок всегда берут после излечения от гинекологических заболеваний и при планировании беременности. Если вы проходили активный курс лечения антибиотиками, мазок нужно сдать непременно — препараты широкого спектра воздействия сильно ослабляют иммунную защиту.
Также показанием к сдаче анализов является жалоба женщины на болезненные ощущения во время интимных контактов. Однако гинекологи рекомендуют сдавать анализы вне зависимости от проявления патологии, так как многие гинекологические заболевания могут развиваться без какой-либо симптоматики и признаков.
Мазок берут с помощью медицинского шпателя одноразового использования. В лаборатории проводят исследование материала под микроскопом и определяют следующие характеристики:
- норма лейкоцитов во влагалище;
- норма лейкоцитов в цервикальном канале;
- норма лейкоцитов в слизистой шейки матки.
Болевые ощущения во время соскоба могут присутствовать лишь при воспалительных очагах в указанных органах. Если слизистые оболочки пациентки в порядке, процедура проходит абсолютно безболезненно.

Лейкоцит в мазке
Мазок на микрофлору берут при осмотре женщины для профилактики и диагностирования гинекологических заболеваний. Показаниями для сдачи являются:
- патологические выделения из влагалища;
- сбои в менструальном цикле;
- боли внизу живота;
- зуд, болезненность и жжение во влагалище, уретре и во время мочеиспускания;
- дискомфорт во время интимной близости;
- длительный прием антибиотиков, гормональных средств и других препаратов;
- беременность, обязателен анализ в I триместре
Но даже если таких симптомов нет, мазок следует сдавать каждые три месяца, так как многие патологии протекают бессимптомно. Материал для мазка у женщин берут со стенок влагалища, мочеиспускательного канала и шейки матки одноразовым шпателем.
Это быстрая, простая и безболезненная процедура, а боль и дискомфорт она приносит только при пораженных стенках уретры – когда имеют место инфекции или воспалительный процесс.
Причины патологии
Инфекция или воспалительный процесс в мочеполовых органах всегда сопровождается увеличением лейкоцитов в мазке женщины. Причина повышения их уровня может скрываться в разных заболеваниях:
- воспаления – придатков (аднексит), слизистой матки (эндометрит), мочеиспускательного канала (уретрит), канала шейки матки (цервицит), влагалища (кольпит);
- доброкачественные и злокачественные опухолевые образования мочеполовой сферы;
- ЗППП – сифилис, трихомониаз, гонорея, хламидиоз или другие;
- дисбактериоз – влагалища или кишечника;
- системные заболевания;
- гормональный дисбаланс.
Отклонение от нормы в анализе на лейкоциты бывает связано с частыми стрессами, хроническим переутомлением, длительным приемом антибиотиков и других лекарств.
Лейкоциты в шейке матки могут быть повышены по ряду причин. В частности, это могут быть:
- Воспалительные процессы в организме. Притом, чем больше выявлено лейкоцитов в мазке, тем более выраженным является воспаление.
- Инфекционные заболевания. В таком случае помимо повышенных лейкоцитов обнаруживается увеличение концентрации слизи. Возможен также рост клеток эпителия.
- Бактериальный вагиноз. Сопровождается появлением большого количества эпителиальных клеток, на которых имеются бактерии-гарднереллы.
- Дисбактериоз. Наблюдается незначительное повышение лейкоцитов. В то же время, уменьшается количество лактобактерий в области влагалища, что приводит к нарушению его микрофлоры. В терапевтических целях показан прием пробиотиков и пребиотиков.
- Молочница (кандидоз). При этом кроме увеличения числа лейкоцитов наблюдается повышенное количество кандид.
Если в мазке наблюдаются гонококки и трихомонады – это признак венерических заболеваний (гонореи или хламидиоза). Необходимо начинать незамедлительное лечение.
Если лейкоцитов слишком мало, это тоже считается отклонением. Такое состояние может быть связано с нарушением функций эндокринной системы. В результате этого она вырабатывает недостаточное количество гормонов, участвующих в образовании лейкоцитов.
Кроме того, шейка матки может стать более восприимчивой к различным заболеваниям. То есть, из-за снижения уровня лейкоцитов ослабевает местный иммунитет.
Почему показатель лейкоцитов может превышать норму, и какой должна быть норма лейкоцитов в мазке на флору? Основными причинами повышенного показателя считаются:
- гормональные нарушения в организме;
- снижение защитных функций организма;
- бактериальные инфекции гениталий;
- воспаление мочевыводящих путей;
- дисбактериоз кишечника или влагалища;
- очаги воспалительных процессов внутренних половых органов;
- кисты и новообразования репродуктивных органов;
- системные заболевания.
Любой дискомфорт внизу живота, жжение и зуд наружных генитальных органов свидетельствует о протекании патологических процессов, которые могут способствовать развитию серьезных недугов.
Однако иногда увеличение лейкоцитов возникает по естественной причине — активной половой жизни. У некоторых пациенток завышенные показатели могут появиться накануне месячных, особенно, если предменструальный синдром отличается болезненностью.
В идеале число белых кровяных телец ни перед месячными, ни после них увеличиваться не должно. Но у некоторых женщин завышенные данные после менструации показывают, что матка не полностью очистилась от последствий разрушения яйцеклетки. Также завышенный результат бывает при использовании тампонов в критические дни.
Виновник этого — воспалительный процесс. А его провоцируют различные бактерии, грибы и вирусы.
У девочек часто протекает одновременно с вульвовагинитом, то есть слизистая половых губ и влагалища краснеет, становится отечной. Цистит — очень распространенное заболевание у женщин из-за их анатомических особенностей — небольшого расстояния, отделяющего влагалище, прямую кишку от уретры и очень короткого и широкого мочеиспускательного канала, черед который инфекция легко попадает в мочевой пузырь.Переохлаждение или так называемая простуда играет негативную роль и приводит к быстрому прогрессу воспаления.
При этом в посеве или в мазке методом ПЦР диагностируются следующие болезнетворные микроорганизмы:
- Chlamydia trachomatis (хламидии);
- Mycoplasma genitalium (генитальная микоплазма);
- Ureaplasma urealyticum (уреаплазмы);
- Mycoplasma hominis (микоплазма хоминис);
- E. coli (кишечная палочка);
- Staphylococcus saprophyticus (сапрофитный стафилококк);
- Enterococcus faecalis (фекальный энтерококк);
- Klebsiella (клебсиелла);
- Proteus mirabilis (протей мирибилис).
Возбудитель — дрожжеподобные грибы рода Candida. Дрожжи не передаются половым путем. Это условно-патогенный микроорганизм, который присутствует в микрофлоре влагалища почти у каждой женщины, но болезнь вызывает только при снижении количества лактобактерий, в случае роста его числа.
Способствуют развитию кандидоза:
- сахарный диабет;
- беременность;
- прием антибиотиков;
- ВИЧ-инфекция.
Признаки заболевания:
- зуд и жжение в области половых губы;
- белые творожистые или сливкообразные выделения, усиливающиеся перед менструацией;
- боль во время секса;
- болезненное мочеиспускание, если уретру тоже поражают грибки.
Диагностика кандидоза проводится при помощи бакпосева. В микроскопии не всегда есть явные признаки заболевания.
Тактика лечения зависит от того, является ли заболевание хроническим, часто ли рецидивирует и насколько яркой и болезненной является симптоматика.
Используются следующие препараты для местного лечения (интравагинально):
- клотримазол таблетки (по 100 мг раз в день в течение 7 суток, или по 200 мг раз в день в течение 3 суток);
- крем клотримазол (если поражены половые губы) в течение 1-2 недель;
- натамицин (по 100 мг 6 дней);
- бутоконазол 2% крем однократно;
- итраконазол (по 200 мг 10 дней).
Для приема внутрь (перорально):
- флуконазол (150 мг однократно);
- итраконазол (по 200 мг 3 дня).
При беременности назначаются препараты для местного использования с действующими веществами клотримазол (со второго триместра беременности) и натамицин (с первого триместра).
Вагинальный кандидоз не передается половым путем, но есть условия, которые способствуют размножения грибов, их нужно избегать:
- бесконтрольный прием антибиотиков и гормональных препаратов;
- ношение плотного синтетического белья;
- эндокринные, желудочно-кишечные, гинекологические заболевания;
- один половой партнер (происходит «привыкание» к его микрофлоре).
К осложнениям молочницы относятся:
- при беременности — инфицирование плода, его внутриутробная гибель, преждевременные роды;
- послеродовой кандидозный эндометрит.
Причиной являются гигиенические прокладки, тампоны, средства интимной гигиены. Половые губя становятся отечными, зудят. Проходит самостоятельно. Главное, не пользоваться аллергеном.
Возбудитель болезни – влагалищная трихомонада (Trichomonas vaginalis). Передается половым путем, очень редко бытовым (через постельное белье, полотенце и т. д.). Выявляется в общем мазке или бакпосеве и является одной из самых распространенных причин лейкоцитоза в мазке.
От заражения до появления первых симптомов проходит от 7 до 28 дней:
- пенистые выделения из влагалища желтого, серого цвета;
- покраснение слизистой половых органов;
- зуд;
- болезненность при половых актах;
- боль при мочеиспускании;
- боль в нижней части живота.
Является причиной парауретрита, сальпингита.
Лечение:
- метронидазол — 2 гр внутрь однократно или 500 мг внутрь 2 раза в сутки в течение одной недели;
- тинидазол — 500 мг 2 раза в сутки в течение 5 дней или 2 гр однократно;
- орнидазол — 500 мг 2 раза в сутки в течение 5 дней или 1,5 гр однократно.
При осложненном и рецидивирующем течении заболевания в указанные схемы лечения вносятся правки — рекомендуются более высокие дозы препаратов и более длительный прием. Также назначаются противомикробные препараты интравагинально: метронидазол в виде таблеток по 500 мг по одной в течение 6 дней или одноименный вагинальный крем в течение 5 дней.При беременности лечение проводится теми же препаратами, но не ранее второго триместра беременности (13-14 недели).
Есть три инфекционных возбудителя, из-за которых может быть воспалительный тип мазка с повышением лейкоцитов, но они не определяются в обычном мазке на флору. Только специальным методом ПЦР. Это хламидиоз, уреаплазмоз и микоплазмоз. Провоцируются они следующими микроорганизмами: Chlamydia trachomatis, Mycoplasma genitalium, Mycoplasma hominis, Ureaplasma urealyticum, Ureaplasma parvum.
Более чем в половине случаев скрытые инфекции протекают бессимптомно. Если же признаки заболевания проявляются, они таковы:
- слизисто-гнойные выделения;
- боль при половых контактах;
- зуд и жжение;
- боль при мочеиспускании;
- ноющая боль в области матки.
Хламидиоз также вызывает межменструальные кровянистые выделения и образование эрозии на шейке матки.
Если инфекция распространяется выше, в матку, фаллопиевы трубы, яичники, то у нее диагностируется сапингоофорит и эндометрит.
Возможные схемы лечения (назначается перорально один из препаратов):
- доксициклина моногидрат — 100 мг 2 раза в сутки в течение недели;
- азитромицин — 1,0 г, принимается однократно;
- джозамицин — 500 мг 3 раза в сутки в течение недели;
- офлоксацин — 400 мг 2 раза в сутки в течение недели.
В некоторых случаях требуется более длительная терапия — 2-3 недели. Беременных лечат теми же антибактериальными средствами.
Если выявляются микроорганизмы M. Hominis и/или Ureaplasma spp., при этом высокие лейкоциты и есть симптомы заболевания, то врач должен поискать более явных его возбудителей: трихомонаду, гонококк, микоплазму гениталиум.
Лечение не проводится при: отсутствии симптомов болезни, то есть случайном обнаружении уреаплазмы в количестве даже более 10 в 4 степени. Исключением являются будущие мамы. Если у них есть в анамнезе замершие, неразвивающиеся беременности, преждевременное отхождение околоплодных вод, внутриутробное инфицирование плода — лечиться нужно.
Расшифровка значений анализов
Обычно мазок из влагалища является частью плановой медицинской проверке женщин. Он проводится специалистом при гинекологическом осмотре. Также забор биологического материала осуществляется из мочеиспускательного канала и шейки матки.
Данная диагностика позволяет обнаружить возможные проблемы с женским здоровьем, такие как воспалительный процесс или заболевание, причиной которого является инфекция. В медицинской терминологии такое исследование имеет и другое название – бактериоскопия.
Гинекологический мазок берут при подозрении на такие заболевания:
- Вагиноз или вагинит;
- Молочница
- Трихомониаз
- Гонорея
Назначать взятие мазка специалисты могут при следующих жалобах пациентки:
- Ощущение жжения и зуда во влагалище.
- Болезненность при половом акте.
- Неприятнопахнущие обильные выделения с изменением цвета.
- Боль в нижней части живота.
Мазок берут при планировании беременности и после антибактериальной терапии. Кроме того, мазок позволяет контролировать эффективность терапии при лечении гинекологических заболеваний.
Преимущества метода:
- Безболезненность процедуры.
- Простые правила подготовки к сдаче мазка.
- Контроль эффективности лечения женских болезней.
- Возможность определения множества заболеваний мочеполовой системы.
С профилактической целью женщинам периодически необходимо проводить данную диагностику. Это поможет предотвратить возможные нежелательные последствия.
Медики используют не полные названия, а сокращения — первые буквы каждого из параметров анализа. Для понимания нормальной микрофлоры влагалища очень поможет знание буквенных обозначений.
Итак, что это за буквы:
- сокращения зон, откуда осуществляется забор материала, обозначают буквами V (вагина), С (цервикальный участок шейки) и U (уретра или канал мочеиспускания);
- L — лейкоциты, величина коих может не совпадать в норме и при патологии;
- Эп — эпителий или Пл.Эп — эпителий плоский;
- GN — гонококк («виновник» гонореи);
- Trich — трихомонады (возбудители трихомониаза).
В мазке возможно обнаружение слизи, указывающей на нормальную внутреннюю среду (PH), полезные палочки Додерлейна (либо лактобациллы), величина коих приравнивается к 95% от всех полезных бактерий.
Некоторыми лабораториями берется за правило ставить отметки в отношении содержания конкретного вида бактерий. Например, где-то используют для этого знак « ». Его проставляют по 4 категориям, где один плюс — незначительное содержание, а максимальное значение (4 плюса) соответствует их обилию.
При отсутствии какой-либо флоры в мазке проставляют аббревиатуру «abs» (лат., нет этого типа флоры).
У небеременных женщин исследование мазка рекомендовано в первые дни после прекращения менструации или же незадолго до ее наступления.
Нарушение техники взятия мазка может привести к т.н. ложноположительным результатам – повышенные лейкоциты в мазке при отсутствии объективной патологии. Чтобы избежать этого, женщиной должны быть соблюдены правила подготовки к взятию мазка.
Эти правила предусматривают:
- прекращение приема лекарств – как общего, так и местного действия за неделю до взятия мазка;
- исключение интимных контактов за 2-3 дня до анализа;
- за 2-3 часа до забора материала не мочиться.
Интимный туалет проводится накануне вечером только теплой водой, без спринцевания и любых гигиенических средств, которые также исключаются за 2-3 дня до взятия мазка.
Анализы на микрофлору из ткани мочеполовой системы очень важны для каждой женщины. Они позволяют диагностировать эпителиальный слой всей системы и своевременно выявить болезнь.
Для определения заболеваний, характер которых мы назовем венерическим, показаниями для волнения служат в первую очередь влагалищные выделения/жжения/зуд. Выделения (пенистые/гнойные/творожные) – это уже причина подозревать молочницу, гонорею, трихомоноз.
Чтобы определить более серьезную патологию мочеполовой системы, говорящие нам о повышенном уровне лейкоцитов, должны быть следующие симптомы:
- острые боли в области малого таза;
- частое, приносящее боль мочеиспускание;
- зуд/ощущение жжения;
- дурной запах/гнойные выделения;
- сбой цикла менструации;
- бесплодие;
- дискомфорт при ходьбе/половом акте;
Все вышеперечисленное является признаками таких серьезных заболеваний как: цистит/уретрит, аднексит, различные патологии шейки матки и придатков, эндометрит, онкологические заболевания.
Внимание! Своевременное, а лучше системное обращение в медицинское учреждение поможет вам сохранить не только здоровье, но и жизнь. Многие заболевания приводят к бесплодию. Постоянный контроль и сдача анализов обеспечит вам нормальную половую жизнь, деторождение и, поможет предотвратить серьезный диагноз.
Для достоверности информации требуется подготовка, которая займет три дня. За три дня до сдачи анализов следует воздержаться:
- от близости полового характера;
- погружение в ванну, бассейн/любое спринцевание;
- использования лечебных свечей.
Также предпочтительна небольшая диета, включающая в себя клетчатку и исключающая вредные продукты, алкоголь.
В день приема рекомендовано мыться с использованием воды/обычного мыла, без спринцевания. Запрещено применение различных средств. Желательно не посещать туалет за пару часов до приема врача.
Процедура сдачи фактически безболезненная, но очень важная. Именно поэтому надо отнестись серьезно как к подготовке, так и к самой сдаче.
Расшифровка анализа
При здоровом состоянии у представительницы слабого пола количество лактобактерий равно 90-95%. Данные микроорганизмы работают ради процесса, защищающего половые органы от внешних атак, посредством поддержания нужной кислотности в микрофлоре. Любые нарушения приводят к обратному результату.
Для записи анализов в медицине используются начальные буквы латинского алфавита.
Буквы для обозначения места взятия анализов
Начальная букваЛатинский терминРусское обозначениеVvaginвагинаCcervixцервикальный канал/проход шейки в тело маткиUuretraуретраLлейкоциты (возможна норма как, так и патология)Эп/Пл.Эп.эпителий/плоский эпителийGnгонококк/микроорганизм, возбудитель гонореиTrichтрихомонада/микроорганизм, возбудитель трихомониаза
Также в лабораториях использую знак « », который подразделяется на четыре категории, считается по нарастающему количеству.
- « »/небольшое кол-о;
- « »/среднее кол-о;
- « »/увеличенное кол-во;
- « »/обильное кол-во.
Abs – обозначает отсутствие микроорганизмов.
Лечение назначается после тщательного обследования.
- Наличие слизистого продукта присутствует у каждой женщины, но слизь не должна попадать внутрь уретры или мочевыделительного канала, иначе вызовет воспаление.
- Количество эпителия и лейкоцитов, превысившее норму, также укажет на воспаление.
- Допустимо присутствие такого организма, как кандида, но в очень небольшой цифре. Их размножению способствует не только бесконтрольная половая связь, но и более простые вещи: снижение иммунитета, усталость.
- Такие микроорганизмы как трихомонада указывает на наличие соответствующего заболевания;
- Гарднерелла на наличие гарднереллеза.
- Гонококки в результатах обнаружат гонорею.
- Грибки рода Candida – показатель дисбиоза (снижение палочек Додерлейна).
Это важно знать! Палочки Додерлейна/лактобактерии и лактобациллы – должны быть всегда в большом количестве, ведь это иммунная защита организма.
Выделяется несколько основных рекомендаций, которых нужно придерживаться перед сдачей анализа.
- Нельзя посещать гинеколога в период менструации. Лучшее время для похода к специалисту припадает на середину менструального цикла (15–17 день) или через 4–5 дней после окончания кровяных выделений.
- Важно, чтобы микрофлора половых органов оставалась естественной. Поэтому вымывать их с моющими средствами перед анализом не стоит, так как они нарушают кислотность среды. Разрешается воспользоваться обычным мылом.
- Перед сдачей анализа нельзя применять свечи, мази, спринцевания и т. п.
- За 2–3 часа перед приемом у гинеколога, нельзя ходить в туалет. Мочеиспускания нужно совершать раньше.
- За два дня до приема у гинеколога запрещается вести половую жизнь.
- Медики рекомендуют сдавать анализ из цервикального канала раз в год.
При правильном соблюдении вышеперечисленных рекомендаций, сдача мазка из цервикального канала пройдет успешно и покажет нормальные результаты.
ПоказателиНормальные значенияVCUЛейкоцитыДо 10До 305Плоский (цилиндрический) эпителий5–105–105–10ГонококкиОтсутствуютОтсутствуютОтсутствуютТрихомонадыОтсутствуютОтсутствуютОтсутствуютКлючевые клеткиОтсутствуютОтсутствуютОтсутствуютДрожжевые грибкиОтсутствуютОтсутствуютОтсутствуютМикрофлораБольшое количество грамположительных палочек ДедерлейнаНезначительное количествоОтсутствуетСлизьУмеренное количествоМеняется в зависимости от менструального цикла: от умеренного количества до обильногоОчень мало
- V – данные для влагалища;
- C – данные для шейки матки;
- U – данные для уретры.
Эпителиальные клетки покрывают внутреннюю часть влагалища и шейки матки. В цервикальном канале присутствует цилиндрический эпителий, норма которого достигает максимум 15 единиц в поле зрения. Превышение нормы эпителиальных клеток указывает на развитие воспалительного процесса исследуемого органа в острой или хронической форме. Но точные данные диагноза, можно получить только в совокупности с остальными показателями.
Мазок на флору из цервикального канала включает лейкоциты, норма которых является до 30 единиц в поле зрения. Лейкоциты несут защитную функцию, поэтому их присутствие обеспечивает защиту органов от инфекций и другого постороннего негативного воздействия. При увеличении численности лейкоцитов диагностируется воспалительный процесс (кольпит, уретрит или цервицит).
Количество слизи в цервикальном канале может варьироваться в зависимости от срока менструального цикла, от умеренного до обильного количества. Важно при сдаче анализа сказать гинекологу срок менструального цикла.
В репродуктивном возрасте женщины микрофлору заселяют грамположительные палочки – лактобактерии. Количество этих бактерий в цервикальном канале незначительное (гораздо меньше, чем во влагалище). Наличие в результате мазка вредоносных или условно-патогенных микроорганизмов указывает на наличие воспалительной патологии.
- дрожжи или дрожжевой грибок – кандидоз;
- гонококки – гонорея;
- хламидии – хламидиоз;
- трихомонада – трихомониаз.
Рост лейкоцитов в зависимости от фазы менструального цикла и при беременности
Лейкоцитов всегда больше в канале шейки матки, чем во влагалище. Причем растет это количество в середине цикла (когда овуляция) и перед месячными. Часто врачи неправильно берут мазок — слишком много материала или чересчур тщательно растирают его по стеклышку, из-за чего происходит разрушение эпителиальных клеток.
У некоторых женщин по непонятным причинам какое-то время лейкоциты остаются высокими. И это при явном отсутствии воспаления и других хороших анализах. Пытаться уменьшить количество белых кровяных телец или вообще от них избавиться не следует. Лечат не результат анализа, а болезнь, если она есть.
Еще больше лейкоцитов становится при беременности. Физиологический процесс. И если кроме этого ничего не беспокоит, можно наблюдаться. Однако врачи перестраховываются и часто назначают при «плохом» мазке местный антисептик — свечи «Гексикон» (действующее вещество — хлоргексидин). Их можно использовать в любом триместре беременности. И в конце ее, перед родами таким образом проводится санация влагалища.
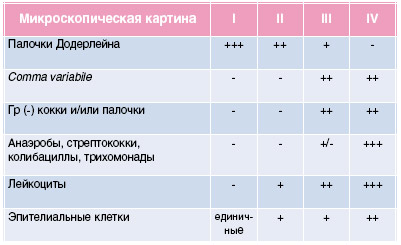
Степень чистоты влагалища
В зависимости от результатов мазка различают 4 степени чистоты влагалища. Степени чистоты отражают состояние микрофлоры влагалища.
- Первая степень чистоты: Количество лейкоцитов в норме. Большая часть микрофлоры влагалища представлена лактобактериями (палочками Додерлейна, лактоморфотипами). Количество эпителия — умеренное. Слизи — умеренно. Первая степень чистоты говорит о том, что у вас все в норме: микрофлора в порядке, иммунитет хороший и воспаление вам не грозит.
- Вторая степень чистоты: Количество лейкоцитов в норме. Микрофлора влагалища представлена полезными лактобактериями наравне с кокковой флорой или дрожжевыми грибками. Количество эпителия — умеренное. Количество слизи — умеренное. Вторая степень чистоты влагалища также относится к норме. Тем не менее, состав микрофлоры уже не идеален, а значит, местный иммунитет понижен и есть более высокий риск воспаления в будущем.
- Третья степень чистоты: Количество лейкоцитов выше нормы. Основная часть микрофлоры представлена болезнетворными бактериями (кокками, дрожжевыми грибками), количество лактобактерий минимально. Эпителия и слизи много. Третья степень чистоты — это уже воспаление, которое необходимо лечить.
- Четвертая степень чистоты: Количество лейкоцитов очень большое (все поле зрения, сплошь). Большое количество болезнетворных бактерий, отсутствие лактобактерий. Эпителия и слизи много. Четвертая степень чистоты говорит о выраженном воспалении, требующем незамедлительного лечения.
Первая и вторая степени чистоты встречаются в норме и не требуют лечения. При этих степенях разрешены гинекологические манипуляции (биопсия шейки матки, выскабливание матки, восстановление девственной плевы, гистеросальпингография, различные операции и т.д.)
Третья и четвертая степени чистоты — это воспаление. При этих степенях противопоказаны любые гинекологические манипуляции. Вам нужно сначала пролечить воспаление, а затем повторно сдать мазок.
Взятие мазка – это не только выявление микроорганизмов, а также для определения степени чистоты влагалища. Это отдельный забор материала, осуществление которого производится посредством взятия материала со стенок влагалища. Затем, материал высушивают на индивидуальном стекле.
Для показаний чистоты определили 4 степени. Из них первые две принимаются как норма, 3 и 4 степень определяет наличие патологии.
Количество белых кровяных телец/лейкоцитов примерно 0 — 5, в микрофлоре наблюдаются незначительное число бактерий, а палочек Додерлейна зафиксировано по максимуму. Показатели считаются идеально чистыми, ставится первая степень.
Количество от 5 — 10, в мазке, по минимуму присутствуют микроорганизмы, типа дрожжевых грибков или кокков. Количество палочек считается достаточным, слизь и наличие белых телец обнаружено в умеренном порядке. Диагностируется вторая степень.
Увеличение количества телец до 50, обнаруживает также и увеличение слизи, уровень палочек Додерлейна значительно уменьшается. Диагностируется третья степень.
Если количество счету уже не поддается, то можно увидеть такой термин при описании анализа как «сплошь». Также обнаруживаются различные микроорганизмы венерического типа. Отсутствуют палочки, способные защитить организм, повышается уровень слизи и клеток эпителия (своего рода нарастание). Диагностируется последняя степень.
Внимание! Четвертая/последняя степень является явным признаком серьезного воспалительного процесса. При наличии уже третьей, а тем более четвертой степени следует в первую очередь обратиться в медицинское учреждение, пересдать анализы, установить причину, а затем уже получать лечение.
Результат исследования флоры характеризует степень чистоты влагалища, которая выражается в четырех состояниях.
Первая степень — это умеренная норма лейкоцитов в мазке, умеренные показатели эпителия и выделения слизи. Данная степень характеризуется отсутствием патогенной и условно-патогенной биосреды, наличием достаточного количества лактобактерий. На практике такое состояние влагалищной среды встречается очень редко.
Вторая степень характеризуется присутствие дрожжевых грибков и кокков. Это говорит о снижении местного иммунитета и риске развития воспалительных процессов. Такое состояние влагалищной среды наиболее часто встречается у обследуемых.
Третья степень характеризуется увеличением численности лейкоцитов, что говорит о протекании патологических процессов. Состав микрофлоры в данном случае представлен дрожжевыми грибками, кокками и малым количеством лактобактерий. Женщина нуждается в активном лечении.
Четвертая степень характеризуется большим количеством лейкоцитов вместе с патологической биосредой и отсутствием лактобактерий. Это крайне опасное состояние, которое требует немедленной терапии.
Мазок на степень чистоты аналогичен микроскопии. И часто в результатах анализа на флору вы увидите и числовое указание «чистоты» половых путей. Если найдены единичные лейкоциты — 1-3-5 в поле зрения, то говорят о первой степени. Кроме этого, во влагалище женщины обнаруживается множество полезной микрофлоры — молочнокислых палочек.
При второй степени лейкоцитов еще не слишком много, возможно, чуть больше нормы, например, 10-15, но во влагалище, помимо палочек Дедерлейна, определяются условно-патогенные микроорганизмы — клебсиелла, грибы Кандида, гарднерелла, фекальный энтерококки т. д.
При третьей степени во влагалище кокковая флора — то есть много условно-патогенных бактерий. Лейкоциты обнаруживаются скоплениями, в большом количестве. Их примерный уровень 25-30 или даже 40-50.
При четвертой степени в мазке от 60 белых кровяных клеток. Иногда они покрывают сплошь все поле зрения, то есть их число достигает выше 100. Очень высокие лейкоциты диагностируются на фоне других признаков воспалительного процесса — коккобацилярной флоры и практически полного отсутствия лактобацилл.